
具有局部浸润和远处转移能力是恶性肿瘤最重要的生物学特性。
一、肿瘤的生长速度
各种肿瘤的生长速度有较大差别,主要取决于肿瘤细胞的分化成熟程度。一般来讲,成熟程度高、分化好的良性肿瘤生长缓慢,可长达几年甚至十几年。但短期内生长突然加快,应考虑有恶变的可能。成熟程度低、分化差的恶性肿瘤生长较快,短期内即可形成明显肿块,并且由于血管形成及营养供应相对不足,易发生坏死、出血等继发改变。
二、肿瘤的生长方式和扩散
(一)肿瘤的生长方式(growth pattern)
肿瘤的生长方式有:膨胀性生长、外生性生长和浸润性生长。
1.膨胀性生长(expansive growth) 是发生在器官或组织内的大多数良性肿瘤所表现的生长方式。肿瘤逐渐增大,不侵袭周围正常组织,宛如逐渐膨胀的气球,推开或挤压四周组织。因此,肿瘤往往呈结节状,有完整包膜,与周围组织分界清楚(图6-4)。对周围组织的影响主要是挤压和阻塞,一般不明显破坏器官的结构和功能。临床检查时肿瘤移动性良好,手术容易切除,切除后也常不复发。
2.外生性生长(exophytic growth) 发生在体表、体腔或管道器官(如消化道、泌尿道等)表面的肿瘤,常向表面生长,形成突起的乳头状、息肉状、蕈状或菜花状肿物。良、恶性肿瘤都可呈现外生性生长。但恶性肿瘤在向表面呈外生性生长的同时,其基底部往往呈浸润性生长,常由于其生长迅速,血液供应不足,容易发生坏死脱落而形成底部不平、边缘隆起的恶性溃疡。 ]
3.浸润性生长(infiltrating growth) 为大多数恶性肿瘤的生长方式。肿瘤细胞分裂增生,侵入周围组织间隙、淋巴管和血管内,像树根长入土壤一样,浸润并破坏周围组织。因此呈这类生长方式的肿瘤无包膜,与邻近组织紧密连接在一起而无明显界限。临床检查时移动性差或固定。手术切除范围应扩大,否则术后易复发。

(二)肿瘤的扩散(spread of tumor)
呈浸润性生长的肿瘤,不仅可以在原发部位继续生长,并向周围组织直接蔓延,而且还可以通过多种途径扩散到身体其他部位(转移),是恶性肿瘤的主要特征。
1. 直接蔓延 是指恶性肿瘤连续不断地浸润、破坏周围组织器官的生长状态。恶性肿瘤细胞随着增生,常常连续不断地沿着组织间隙,淋巴管、血管的外周间隙,神经束衣浸润,破坏邻近正常器官和组织,并继续生长。例如胰头癌可蔓延到肝脏、十二指肠;晚期乳腺癌可穿过胸肌和胸腔蔓延至肺脏。
2.转移(metastasis) 恶性肿瘤细胞从原发部位侵入淋巴管、血管或体腔,迁徙到他处而继续生长,形成与原发瘤同样类型的肿瘤,这个过程称为转移。所形成的肿瘤称为转移瘤(metastatic tumors)或继发瘤(secondary tumors)。常见的转移途径有以下几种:
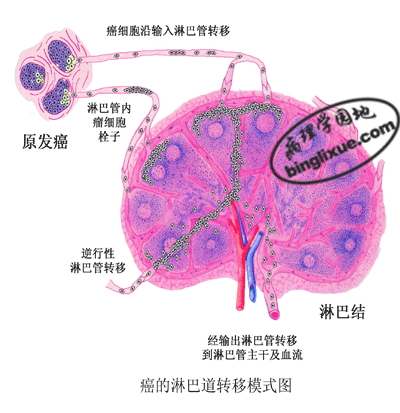
(1)淋巴道转移(lymphatic metastasis):上皮组织源性恶性肿瘤多经淋巴道转移。瘤细胞侵入淋巴管后,随淋巴流首先到达局部淋巴结,聚集于边缘窦,继续增殖发展为淋巴结内转移瘤。例如乳腺癌常先转移到同侧腋窝淋巴结;肺癌首先转移到肺门淋巴结。转移瘤自淋巴结边缘开始生长,逐渐累及整个淋巴结,受累的淋巴结逐渐增大、变硬,切面呈灰白色。有时由于瘤组织侵出被膜而使多个淋巴结相互融合成团块。局部淋巴结转移后,可继续转移至下一站的其他淋巴结,最后可经胸导管进入血流再继续发生血道转移。有的肿瘤可以发生逆行转移(troisier sign)或越过引流淋巴结发生跳跃式转移(skip metastasis)。在临床上最常见的癌转移淋巴结是左锁骨上淋巴结,其原发部位多位于肺和胃肠道。
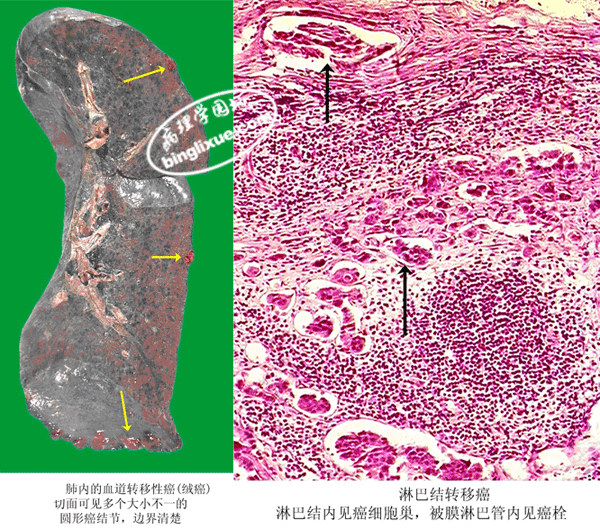
(2)血道转移(hematogeneous metastasis): 恶性瘤细胞侵入血管后可随血流到达远隔器官继续生长,形成转移瘤。各种恶性肿瘤均可发生,尤多见于肉瘤、肾癌、肝癌、甲状腺滤泡性癌及绒毛膜癌。肿瘤细胞多经毛细血管与小静脉(管壁较薄)直接入血;亦可经淋巴管-胸导管或经淋巴—静脉通路入血。进入血管系统的肿瘤细胞常与纤维蛋白及血小板共同粘聚成团,称为瘤栓(tumor embolus),可阻留于靶器官的小血管内,由此介导内皮细胞发生变性,肿瘤细胞可自内皮损伤处或内皮之间穿出血管,进入组织内增殖,形成转移瘤。血道转移的途径与栓子运行途径相同,即进入体循环静脉的肿瘤细胞经右心到肺,在肺内形成转移瘤,例如绒癌的肺转移;侵入门静脉系统的肿瘤细胞,首先发生肝转移,例如胃、肠癌的肝转移等;进入肺静脉的肿瘤细胞或肺内转移瘤通过肺毛细血管而进入肺静脉的瘤细胞,可经左心随主动脉血流到达全身各器官,常见转移到脑、骨、肾及肾上腺等处;侵入与椎静脉丛有吻合支的静脉内的瘤细胞,可引起脊椎及脑内转移。例如前列腺癌的脊椎转移。
血道转移可见于许多器官,但最常见的是肺,其次是肝和骨。故临床上恶性肿瘤患者必须作肺、肝、骨的影像学检查,判断其有无血道转移,以确定临床分期和治疗方案。转移瘤的形态学特点是边界清楚并常多发散在分布,多位于器官表层,由于瘤结节中央出血、坏死而下陷,可形成“癌脐”。
(3)种植性转移(transcoelomic metastasis) 当肿瘤细胞侵及体腔器官表面时,瘤细胞可以脱落,经体腔种植在体腔内各器官的表面甚至侵入其下生长,形成转移瘤。如胃癌破坏胃壁侵及浆膜后,可在腹腔和盆腔脏器表面形成广泛的种植性转移。卵巢的Krukenberg 瘤多为胃粘液癌经腹腔种植到卵巢表面浆膜再侵入卵巢所形成的肿瘤。肺癌常在胸腔形成广泛的种植性转移。脑部恶性肿瘤,如小脑的髓母细胞瘤亦可经过脑脊液转移到脑的其他部位,形成种植性转移。经体腔转移常伴有体腔积液和脏器间的癌性粘连。积液多为血性,其内含有脱落的癌细胞,可供细胞学检查。值得注意是手术也可造成医源性种植(implantation),虽然可能性较小,但应尽量避免。
三、肿瘤的分级与分期
肿瘤的分级(grading)和分期(staging)一般都用于恶性肿瘤。恶性肿瘤的分级是病理学上根据其分化程度的高低、异型性的大小及核分裂像的多少来确定恶性程度的级别。现在多数人采用简单易掌握的三级分级法,即Ⅰ级为高分化,属低度恶性;Ⅱ级为中分化,属中度恶性;Ⅲ级为低分化,属高度恶性。
肿瘤分期目前有不同的方案,其主要原则是根据原发肿瘤的大小、浸润的深度和范围、局部和远处淋巴结有无转移、有无血源性或其他远处转移等来确定肿瘤的分期。目前国际上广泛使用的是TNM分期系统。T指肿瘤原发病灶,随着肿瘤的增大依次用T1-T4来表示;N指局部淋巴结受累及,无淋巴结转移时用N0表示, 随着淋巴结受累及程度和范围的扩大,依次用N1-N3表示;M指血行转移,无血道转移者用M0表示,有血行转移者用M1或M2表示。