
疾病状态下,体内酸碱物质的增加或减少超过了机体的代偿调节能力,或酸碱调节机制障碍,破坏了体液酸碱度的相对稳定性,称之为酸碱平衡紊乱。
1、可经肺排出的挥发酸—碳酸;是体内产生最多的酸性物质。H2CO3→HCO3-+H+
2、肾排出的固定酸—主要包括硫酸、磷酸、尿酸、丙酮酸、乳酸、三羧酸、β—羟丁酸和乙酰乙酸等。
3、碱性物质主要来源于氨基酸和食物中有机酸盐的代谢。
1、血液缓冲系统:HCO3-/H2CO3是最重要的缓冲系统,缓冲能力最强(含量最多;开放性缓冲系统)。两者的比值决定着pH值。正常为20/1,此时pH值为7.4。其次红细胞内的Hb-/HHb,还有HPO42-/H2PO4-、Pr-/HPr。
2、肺呼吸:PaCO2↑或PH↓使呼吸中枢兴奋,PaCO2↓或PH↑使呼吸中枢抑制。通过调节使HCO3-/H2CO3趋于20/1,维持PH值的相对恒定。
3、肾脏排泄和重吸收:
① H+分泌和重吸收:
CO2+H2O(在CA作用下)←→H2CO3→H++HCO3-
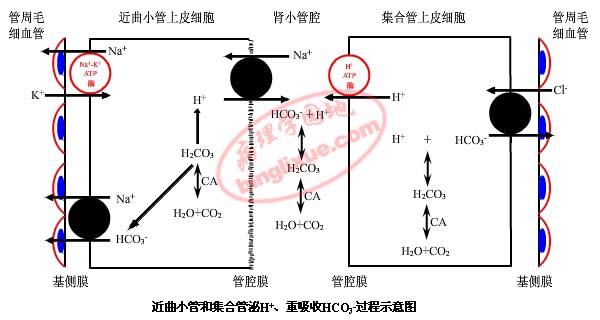
图:近曲小管和集合管H+分泌和重吸收
注:肾小管上皮细胞内及刷状缘上的CA起着非常重要的作用。
② 肾小管腔内缓冲盐的酸化:HPO42-+H+→H2PO4-
注:肾小管内H+进一步排出。
③ NH4+的分泌:谷氨酰胺(在谷氨酰胺酶的作用下)→NH3+HCO3- NH3+H+→NH4+
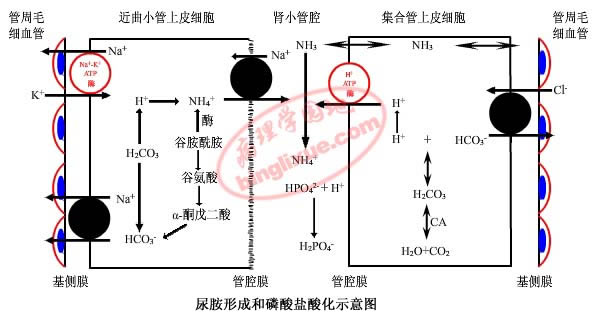
图:胺的分泌和缓冲盐的酸化
注:近曲小管上皮细胞内的谷氨酰胺酶起着非常重要的作用。
4、细胞内外离子交换:细胞内外的H+-K+、H+-Na+、Na+-K+、Cl-
说明:血液缓冲迅速,但不持久;肺调节作用效能大,30分钟达高峰,仅对H2CO3有效;细胞内液缓冲强于细胞外液,但可引起血钾浓度改变;肾调节较慢,在12-24小时才发挥作用,但效率高,作用持久。
反映酸碱平衡的常用指标有:pH和H+浓度、动脉血CO2分压、标准碳酸氢盐和实际碳酸氢盐、缓冲碱、碱剩余、阴离子间隙。
| 常用指标 | 中文名称 | 概念 | 正常值 | 意义 | 备注 |
| PH | 7.35-7.45,平均7.40 | 升高:失代偿酸中毒 降低:失代偿碱中毒 正常:代偿酸碱中毒、正常、相消性酸碱平衡紊乱 |
|||
| PaCO2 | 动脉血二氧化碳分压 | 血浆中物理溶解状态的二氧化碳分子所产生的张力 | 33-46mmHg 平均40mmHg |
升高:呼酸或代偿后的代碱 降低:呼碱或代偿后的代酸 |
|
| SB | 标准碳酸氢盐 | 全血在标准条件下(PaCO2=40mmHg,温度38℃,血红蛋白氧饱和度为100%)测得的血浆的浓度 | 22-27mmHg 平均24mmHg |
升高:代碱或肾代偿后的呼酸 降低:代酸或肾代偿后的呼碱 |
|
| AB | 实际碳酸氢盐 | 隔绝空气的条件下,实际PaCO2、体温和血氧饱和度条件下,测得的血浆的浓度 | 正常人和SB相等 | SB↓AB↓:代酸 SB↑AB↑:代碱 SB:N AB>SB:CO2潴留,呼酸 SB:N AB<SB:CO2排出过多,呼碱 |
N:正常 |
| BB | 缓冲碱 | 血液中一切具有缓冲作用的负离子(、Hb-、HbO2、Pr-和HPO42-)的总和。 | 45-52mmol/L 平均48mmol/L |
升高:代碱 降低:代酸 |
|
| BE | 碱剩余或碱缺失 | 标准条件下,用酸或碱滴定全血标本至PH7.40时所需酸或碱的量。 | -3.0-+3.0 | BE负值↑:代碱 BE正值↑:代酸 |
酸滴定BE为正值 碱滴定BE为负值 |
| AG | 阴离子间隙 | 血浆中未测定阴离子与未测定阳离子的差值 | 12±2mmol/L | AG↑:固定酸增多如:磷酸盐、硫酸盐潴留、乳酸堆积、酮体过多及水杨酸中毒、甲醇中毒等 AG↓:常见于低蛋白血症 |
|
| CO2CP | 二氧化碳结合力 | 血浆中中的CO2的含量 | 23-31mmol/L 平均27mmol/L |
升高:代碱或肾代偿后的呼酸 降低:代酸或肾代偿后的呼碱 |
操作误差大,现很少用 |
单纯性酸碱平衡紊乱可分为代谢性酸中毒、呼吸性酸中毒、代谢性碱中毒和呼吸性碱中毒。
代谢性酸中毒可分为AG增高型(血氯正常)和AG正常型(血氯升高)两类
(一) 原因和机制
H+产生过多或肾泌H+障碍是引起代谢性酸中毒的两个基本原因。
1.AG增大型代谢性酸中毒(储酸性)任何固定酸的血浆浓度增加,AG就增大,此时HCO3-浓度降低,Cl-浓度无明显变化,即发生AG增大型正常血氯性酸中毒。可见,在AG增大型代谢性酸中毒时,△AG=△[HCO3-]。
(1) 乳酸酸中毒:见于缺氧(休克、肺水肿、严重贫血等)、肝病(乳酸利用障碍)、糖尿病等。当乳酸酸中毒时,经缓冲作用而使HCO3-浓度降低,AG增大,但血氯正常。
(2) 酮症酸中毒:见于糖尿病、饥饿、酒精中毒等。酮体中β-羟丁酸和乙酰乙酸在血浆中释放出H+,血浆HCO3-与H+结合进行缓冲,因而使HCO3-浓度降低。
(3) 尿毒症性酸中毒:肾小球滤过率降低,体内的非挥发性酸性代谢产物不能由尿正常排出,特别是硫酸、磷酸等在体内积蓄,使血浆中未测定的阴离子升高,HCO3-浓度下降。
(4) 水杨酸中毒:由于医疗原因,大量摄入或给予水杨酸制剂。
2.AG正常型代谢性酸中毒 当血浆中HCO3-浓度原发性减少时,可引起代谢性酸中毒(失碱性代酸),同时血Cl-浓度代偿性增高,AG无变化,称为AG正常型高血氯性酸中毒,在该型酸中毒时,△[HCO3-]=△[Cl-]。
(1) 消化道丢失HCO3-:肠液、胰液和胆汁的HCO3-浓度都高于血液。因此,严重腹泻、小肠与胆道瘘管和肠引流术等均可引起HCO3-大量丢失而使血氯代偿性升高,AG正常。
(2) 尿液排出过多的HCO3-:常见于
① 轻、中度慢性肾功能衰竭:因肾小管上皮细胞功能减退,泌H+、泌NH4+减少,NaHCO3重吸收减少而排出过多。
② 近端肾小管性酸中毒:近曲小管上皮细胞产生H+的能力减弱,因而近曲小管内H+-Na+交换和HCO3-重吸收减少,肾小管中NaCl的重吸收相应增多,大量HCO3-随尿排出,尿液呈碱性。
③ 远端肾小管性酸中毒:远曲小管上皮细胞泌H+障碍,尿液不能被酸化(尿pH>6.0),其结果引起H+在体内滞留,同时,HCO3-却不断随尿排出,而发生轻度至中度的AG正常型高血氯性酸中毒。
④ 碳酸酐酶抑制剂的应用:可因抑制肾小管上皮细胞内碳酸酐酶的活性,而使细胞内的H2CO3生成减少,结果使H+的分泌和HCO3-重吸收减少。
⑤ 含氯的酸性药物摄入过多:Cl-的增多,可促使近曲小管以NaCl的形式重吸收Na+增多,远曲小管内Na+含量减少,因而H+一Na+交换减少,HCO3-回吸收减少,HCO3-经缓冲作用又可消耗,导致AG正常型高血氯性酸中毒。同理,大量输注生理盐水也可引起AG正常型高血氯性酸中毒。
(二)机体的代偿调节
1.血液缓冲作用 血浆中过量的代谢性H+可立即与HCO3-和非HCO3-缓冲碱如Na2HPO4等结合而被缓冲,使HCO3-及BB不断消耗,即:HCO3-+H+→H2CO3→CO2+H2O,CO2由肺排出,其结果是血浆中HCO3-不断地被消耗。
2.细胞内外液离子交换和细胞内液缓冲 代谢性酸中毒时,随着细胞外液H+浓度增加,过多的H+可透过细胞膜进入细胞内,与细胞内液的缓冲对如Pr-/HPr、HPO42-/H2PO4、Hb-/HHb等发生缓冲反应。
H++Pr→HPr H++HPO42-→H2PO4- H++Hb-→HHb
当细胞外液大量的H+进入细胞内液,为了维持电荷平衡,细胞内液的K+转移到细胞外液,其结果是造成细胞外液常常伴随有血K+浓度增高。
3.肺的代偿调节 兴奋延髓呼吸中枢,引起呼吸加深、加快,随着肺通气量的增加,CO2排出增多,血液[H2CO3]可随之下降,在一定程度上,可有利于维持[HCO3-]/[H2CO3]的比值。
4.肾脏的代偿调节 酸中毒时,肾小管上皮细胞内碳酸酐酶、谷氨酰胺酶活性增强,肾的代偿调节作用主要表现为:肾小管排泌H+、重吸收NaHCO3增加;肾小管产NH3增多、排泌NH4+增多;酸化磷酸盐增强。
(三)酸碱指标的变化形式
反映代谢性因素的指标(如SB、AB、BB)均降低,BE负值增大;反映呼吸因素的指标PaCO2可因机体的代偿活动而减小;pH<7.35(机体失代偿)或在正常范围(酸中毒得到机体的完全代偿)。
(四)对机体的影响
代谢性酸中毒主要引起心血管系统和中枢神经系统的功能障碍。严重酸中毒时,对骨骼系统也有一定的影响。
1.心血管系统严重代谢性酸中毒时可引起心律失常、心肌收缩力减弱及心血管系统对儿茶酚胺的反应性降低。
(1)心律失常:代谢性酸中毒所引起的心律失常与血K+升高有密切相关。严重高血K+血症时可引起心脏传导阻滞、心室纤颤甚至心脏停搏。血K+升高的机制:①代谢性酸中毒时,由于酸中毒影响H+一K+离子交换,可造成细胞内K+外溢;②肾小管上皮细胞排H+增多、排K+减少。
(2) 心肌收缩力减弱:Ca2+是心肌兴奋一收缩偶联因子。在严重酸中毒时,由于H+与Ca2+竞争,使心肌收缩力减弱。
(3) 心血管系统对儿茶酚胺敏感性降低:H+浓度增加能降低阻力血管(微动脉、小动脉和毛细血管前括约肌)对儿茶酚胺的反应性,引起血管扩张;可使血压下降,甚至发生休克。
2.中枢神经系统 代谢性酸中毒时,中枢神经系统功能障碍主要表现为患者疲乏、肌肉软弱无力、感觉迟钝等抑制效应,严重者可导致意识障碍、嗜睡、昏迷等,最后可因呼吸中枢和血管运动中枢麻痹而死亡。其发生机制可能与酸中毒时,谷氨酸脱羧酶活性增强,抑制性神经递质γ一氨基丁酸生成增多;以及酸中毒影响氧化磷酸化导致ATP减少,脑组织能量供应不足有关。
(五)防治及护理的病理生理学基础
1.预防和治疗原发病,这是防治代谢性酸中毒的基本原则。
2.纠正水、电解质代谢紊乱,恢复有效循环血量,改善肾功能。
3.补充碱性药物。
(1)NaHCO3:可直接补充HCO3-,因此,NaHCO3是代谢性酸中毒补碱的首选药。
(2)乳酸钠:乳酸钠在体内可结合H+而变为乳酸,而乳酸又可在肝脏内彻底氧化为H2O和CO2,为机体提供能量。因此,乳酸钠是一种既能中和H+、其产物乳酸又可被机体利用的碱性药物,在临床上也较为常用;但乳酸酸中毒和肝功能有损害的患者不宜采用。
呼吸性酸中毒(respiratory acidosis)是以体内CO2潴留、血浆中H2CO3浓度原发生增高为特征的酸碱平衡紊乱。
(一)原因和机制
原因不外乎CO2排出障碍或CO2吸入过多。临床上多以肺通气功能障碍所引起的CO2排出障碍为主。
1.呼吸中枢抑制 颅脑损伤、脑炎、脑血管意外、麻*醉药或镇静剂过量等均可因呼吸中枢抑制而导致肺通气功能不足,由此引起CO2在体内潴留,常为急性呼吸性酸中毒。
2.呼吸肌麻痹 严重的急性脊髓灰质炎、重症肌无力、有机磷中毒、严重低钾血症等,由于呼吸运动失去动力,可致CO2在体内潴留而发生呼吸性酸中毒。
3.呼吸道阻塞严重的喉头水肿、痉挛以及气管异物、大量分泌物、水肿液或呕吐物等堵塞了呼吸道,均可引起肺泡通气功能障碍而致急性呼吸性酸中毒。
4.胸廓、胸腔疾患 严重气胸、大量胸腔积液、严重胸部创伤和某些胸廓畸形等,均可影响肺的通气功能而使CO2在体内潴留。
5.肺部疾患 慢性阻塞性肺疾患是临床上呼吸性酸中毒最常见的原因。
6.呼吸机使用不当
7.CO2吸入过多
(二)机体的代偿调节
1.细胞内外离子交换和细胞内液缓冲 细胞内外离子交换和细胞内液缓冲是急性呼吸性酸中毒的主要代偿方式。
(1) H2CO3解离后释放出H+和HCO3-,其中的H+可进入细胞内,当细胞外液大量的H+进入细胞内液与细胞内液的K+进行交换,其结果是造成细胞外液血K+浓度增高。
(2) 血浆中急剧增加的CO2可通过弥散作用进入红细胞,并在碳酸酐酶催化下很快生成H2CO3,进一步解离为H++ HCO3-,H+可与Hb结合为HHb,而HCO3-则自红细胞逸出,与血浆Cl-发生交换。其结果是血浆Cl-浓度降低,同时HCO3-浓度有一些增高。
2.呼吸系统 呼吸性酸中毒本身多是由肺通气功能障碍引起的,因此呼吸系统往往不能发挥代偿调节作用。
3.肾脏的代偿调节作用 慢性呼吸性酸中毒的主要代偿方式为肾脏代偿调节。
急性呼吸性酸中毒时,肾脏往往来不及代偿。慢性呼吸性酸中毒,随着PaCO2升高和H+浓度的增加,可使肾小管上皮细胞内的碳酸酐酶、谷氨酰胺酶活性增高,因而能使肾小管产生NH3和排泌H+、NH4+增加、肾小管重吸收NaHCO3增加。
(三)酸碱指标变化形式
反映呼吸性因素的指标增高,Pa CO2>6.25kPa(47mmHg),AB↑、AB>SB;反映代谢性因素的指标则因肾脏是否参与代偿而发生不同的变化。急性呼吸性酸中毒时pH值常小于7.35,由于肾脏来不及代偿,反映代谢性因素的指标(如SB、BE、BB)可在正常范围或轻度升高;慢性呼吸性酸中毒时,由于肾脏参与了代偿则SB、BB增高,BE正值增大,pH<7.35(机体失代偿)或在正常范围(酸中毒得到机体的完全代偿)。
(四)对机体的影响
呼吸性酸中毒对机体的影响主要表现为中枢神经系统和心血管系统的功能障碍。
1.中枢神经系统严重的呼吸性酸中毒,典型的中枢神经系统机能障碍是“肺性脑病”,患者早期可出现持续头痛、焦虑不安,进一步发展可有精神错乱、谵妄、震颤、嗜睡、昏迷等。其机制为:
(1)高浓度的CO2可直接引起脑血管扩张、脑血流量增加,造成颅内压增高、脑水肿等。
(2) CO2是脂溶性的,能迅速通过血脑屏障,而HCO3-为水溶性的,通过血脑屏障极为缓慢,因而高浓度的CO2可使脑脊液的pH值明显降低且持续时间持久。
(3)呼吸性酸中毒时,也可造成脑组织ATP供应不足及抑制性递质γ-氨基丁酸增多。
(4)高浓度的CO2对中枢神经系统有显著的抑制效应,被称为“CO2麻醉”。
2.心血管系统与代谢性酸中毒相似,呼吸性酸中毒也可以引起心律失常、心肌收缩力减弱及心血管系统对儿茶酚胺的反应性降低等。
(五)防治、护理的病理生理学基础
1.防治原发病慢性阻塞性肺疾患是引起呼吸性酸中毒最常见的原因,临床上应积极抗感染、解痉、祛痰等。急性呼吸性酸中毒应迅速去除引起通气障碍的原因。
2.尽快改善通气功能,保持呼吸道畅通,以利于CO2的排出。必要时可做气管插管或气管切开和使用人工呼吸机改善通气。
3.适当供氧不宜单纯给高浓度氧,因其对改善呼吸性酸中毒帮助不大,反而可使呼吸中枢受抑制,通气进一步下降而加重CO2潴留和引起CO2麻醉。
4.碱性药物的使用应特别谨慎 对严重呼吸性酸中毒的患者,必须保证足够通气的情况下才能应用碳酸氢钠,因为NaHCO3与H+起缓冲作用后可产生H2CO3,使PaCO2进一步增高,反而加重呼吸性酸中毒的危害。
代谢性碱中毒是血浆HCO3-浓度原发性升高为基本特征的酸碱平衡紊乱。
(一) 原因和机制
根据对生理盐水的疗效,将代谢性碱中毒分为用生理盐水治疗有效的代谢性碱中毒和生理盐水治疗无效的代谢性碱中毒两类。
1.用生理盐水治疗有效的代谢性碱中毒
(1)胃肠道H+丢失过多:常见于幽门梗阻、高位肠梗阻等引起的剧烈呕吐和胃肠引流等导致的大量含HCl的胃液丢失等。此时肠液中的而HCO3-不能像正常那样和HCl中和,而由小肠黏膜大量吸收人血,使血浆而HCO3-浓度升高引起代谢性碱中毒。胃液丧失往往伴有Cl-和K+的丢失,故可引起低氯血症和低钾血症,后两者又可加重或促进代谢性碱中毒的发生。
(2)低氯性碱中毒:氯的大量丢失和氯摄人不足时可导致低氯性碱中毒,常见于长期应用利尿剂的病人。呋塞米(速尿)、依他尼酸(利尿酸)等利尿剂能抑制近球小管对Na+和Cl-的重吸收,使Na+ 和Cl-的排泄增加而起利尿作用。由于近球小管重吸收Na+减少,使远曲小管内Na+浓度增高,导致H+-Na+交换加强。由于H+一Na+交换加强,则肾小管重吸收HCO3-相应增加。血浆HCO3-浓度增加,而C1-则以NH4Cl形式从尿排出增多,发生低氯性碱中毒。另外,上述的大量胃液丢失也可发生低氯性碱中毒。低氯性碱中毒在补充生理盐水后可以纠正,故又被称为“对氯反应性碱中毒”。
2.用生理盐水治疗无效的代谢性碱中毒
(1)盐类皮质激素分泌过多:原发性盐类皮质激素过多时,可以增加肾脏远曲小管和集合管对Na+和H2O的重吸收,并促进K+和H+的排出。因此,醛固酮过多能导致H+经肾的丢失和NaHCO3重吸收增加,引起代谢性碱中毒,同时还可引起低钾血症。此时,补充生理盐水都不能予以纠正,所以称为“对氯无反应性碱中毒”。
(2)缺钾:机体缺钾可引起代谢性碱中毒。这是由于低钾血症时,细胞外液K+浓度降低,细胞内K+向细胞外转移,而细胞外液中的H+向细胞内移动;同时,肾小管上皮细胞K+缺乏可导致H+排泌增多,因而H+一Na+交换增加,HCO3-重吸收增加,于是就发生代谢性碱中毒。此时,病人尿液仍呈酸性,称为反常性酸性尿。治疗时需补充钾盐,单独应用氯化钠溶液不能纠正这类代谢性碱中毒。
(3)碱性物质输入过量:见于溃疡病患者长期服用过多NaHCO3,现已很少应用这类药物治疗消化性溃疡,故这种原因所致的碱中毒已较少见。输入大量碳酸氢钠和库存血液可以造成医源性代谢性碱中毒,因输入血液中的枸橼酸盐抗凝剂经代谢可产生过多的HCO3-。
(二)机体的代偿调节
1.血液的缓冲作用 血液对碱中毒的缓冲作用较小,因为大多数缓冲系统组成成分中,碱性成分远多于酸性成分(如HCO3-/H2CO3的比值为20/1)。因此,血液对碱性物质增多的缓冲能力有限。细胞外液H+浓度降低时,OH-升高,OH-可被缓冲系统中的弱酸所中和。
OH-+H2CO3→HCO3-+H2O OH-+HPr→Pr+H2O
2.肺的代偿调节 代谢性碱中毒时,细胞外液的HCO3-浓度和pH值增高,H+浓度降低,这都对呼吸中枢有抑制作用,使呼吸运动变浅变慢、肺泡通气量减少和CO2排出减少,从而使血浆H2CO3浓度上升,HCO3-/H2CO3比值又得以接近20/1。但是,肺的代偿调节是有一定限度的,且呼吸还受其他因素的影响。浅慢的呼吸固然可以提高PaCO2,但同时也引起PaO2的下降,当后者达到一定程度(PaO2<8.0kPa),反而引起呼吸中枢兴奋。
3.细胞内外离子交换 细胞外液H+浓度降低时,细胞内H+逸出进行补充;细胞外K+进人细胞内而使细胞外液K+浓度降低。故碱中毒常伴有低钾血症。
4.肾脏的代偿调节 代谢性碱中毒时,肾脏的代偿调节具有很重要的作用,血浆H+减少和pH值升高使肾小管上皮细胞内的碳酸酐酶和谷氨酰胺酶活性降低,引起肾小管分泌H+和分泌NH4+减少,HCO3-重吸收降低,血浆HCO3-浓度有所下降。因此,代谢性碱中毒时,肾泌H+减少和HCO3-排出增加,使尿呈碱性。但在缺钾性碱中毒时,肾小管泌K+减少而泌H+增加,尿液却呈酸性(反常性酸性尿)。
(三)酸碱指标的变化
反映代谢性因素的指标(如SB、AB、BB)均增大,BE正值增大;反映呼吸性因素的指标PaCO2可因机体的代偿活动而增大,机体失代偿时,pH>7.45,碱中毒得到机体的完全代偿时,pH值可在正常范围内。
(四)对机体的影响
代谢性碱中毒的临床表现往往被原发疾病所掩盖,缺乏典型的症状或体征。但在严重的代谢性碱中毒,则可出现以下的功能、代谢障碍。
1.中枢神经系统功能障碍 严重的代谢性碱中毒,患者可有烦躁不安、谵妄、精神错乱等中枢神经系统兴奋性增高等表现。其发生机制可能为:
(1)抑制性递质γ-氨基丁酸含量减少:代谢性碱中毒时,谷氨酸脱羧酶活性降低,γ-氨基丁酸转氨酶活性增高,使γ氨基丁酸分解增强而生成减少。由于γ-氨基丁酸含量减少,其对中枢神经系统的抑制作用减弱,因此,出现中枢神经系统兴奋的症状。
(2)缺氧:代谢性碱中毒,pH值增高,使氧离曲线左移,血红蛋白和氧的亲和力增高,在组织内HbO2不易释放出O2,造成组织缺氧。脑组织对缺氧特别敏感,容易出现中枢神经系统功能障碍。
2.神经肌肉应激性增高 血清钙是以游离钙与结合钙两种形式存在的,而pH值可影响二者之间的相互转变。游离钙能稳定细胞膜电位,对神经肌肉的应激性有抑制作用。代谢性碱中毒时,虽然总钙不变,但游离钙减少,神经肌肉的应激性增高。此外,γ一氨基丁酸含量减少可能也起着一定的作用。患者最常见的症状是手足抽搐、面部和肢体肌肉抽动、肌反射亢进、惊厥等。
3.低K+血症 碱中毒时,细胞外液的H+浓度减少,细胞内液的H+外溢,而细胞外液的K+内移;同时,肾脏发生代偿作用,使得肾小管上皮细胞排H+减少,因此,H+一Na+交换减少,而K+一Na+交换增强,肾排K+增多,导致低K+血症。
(五)防治、护理的病理生理学基础
1.治疗原发病,积极去除能引起代谢性碱中毒的原因。
2.轻症只需输入生理盐水或葡萄糖盐水即可得以纠正。对于严重的碱中毒可给予一定量的弱酸性药物或酸性药物,如可用盐酸的稀释液或盐酸精氨酸溶液来迅速排除过多的HCO3-。
3.盐皮质激素过多的病人应尽量少用髓袢或噻嗪类利尿剂,可给予碳酸酐酶抑制剂乙酰唑胺等治疗;失氯、失钾引起者,则需同时补充氯化钾促进碱中毒的纠正。
呼吸性碱中毒主要是由于肺通气过度所引起的以血浆中H2CO3浓度原发性减少为特征的酸碱平衡紊乱。
(一)原因和机制
过度通气是发生呼吸性碱中毒的基本机制。其原因如下:
1.低张性缺氧 外呼吸功能障碍如肺炎、肺水肿等,以及吸入气氧分压过低均可因PaO2降低而反射性地引起呼吸中枢兴奋,呼吸深快,CO2排出增多。
2.精神性通气过度如癔病发作时或小儿哭闹时可出现过度通气。
3.中枢神经系统疾病 脑血管意外、脑炎、脑外伤及脑肿瘤等,当它们刺激呼吸中枢可引起过度通气。
4.某些药物如水杨酸、氨等可直接刺激呼吸中枢使通气增强。
5.机体代谢过盛如甲状腺功能亢进、高热等由于机体代谢增强和体温升高可刺激呼吸中枢,致患者呼吸加深、加快。
6.人工呼吸机使用不当? 常因通气量过大而发生急性呼吸性碱中毒。
(二)机体代偿调节
1.细胞外液缓冲
2.细胞内外离子交换和细胞内液缓冲
(1)急性呼吸性碱中毒时,细胞外液H2CO3降低,HCO3-浓度相对增高,于是细胞内液的H+外溢,与HCO3-结合形成H2CO3,可使血浆中H2CO3浓度有所增加。当细胞内液的H+外溢时,细胞外液的K+内移,其结果是造成细胞外液血K+浓度降低。
(2)急性呼吸性碱中毒时,血浆中HCO3-浓度相对增高,血浆HCO3-可与红细胞内的Cl-进行交换。HCO3-进入红细胞后,可与红细胞内的H+结合形成H2CO3并释放出CO2。CO2可自红细胞进入血浆形成H2CO3,提高血浆H2CO3浓度。由于HCO3--C1-交换,可造成血浆Cl-浓度增高。
3.呼吸系统的代偿 H+浓度降低对呼吸中枢呈现抑制作用,造成呼吸浅慢,肺泡通气量降低,CO2排出减少,可使PaCO2和血浆H2CO3浓度增高,有利于维持HCO3-/H2CO3的正常比值。但是,肺的这种代偿调节能力是有限的。
4.肾脏的代偿调节作用 肾脏的代偿调节是慢性呼吸性碱中毒的主要代偿方式。急性呼吸性碱中毒,肾脏来不及代偿。慢性呼吸性碱中毒时,PaCO2降低,血浆H+浓度降低,肾小管上皮细胞内的碳酸酐酶、谷氨酰胺酶活性降低,因此,肾小管产生NH3、排泌H+、NH4+减少、肾小管重吸收NaHCO3减少。
(三)酸碱指标的变化形式
反映呼吸性因素的指标降低,PaCO2<4.39kPa(33mmHg),AB、SB降低,AB<SB;反映代谢性因素的指标则因肾脏是否参与代偿而发生不同的变化。急性呼吸性碱中毒,由于肾脏来不及代偿,反映代谢性因素的指标(如SB、BE、BB)可在正常范围或轻度降低,pH>7.45;慢性呼吸性碱中毒,由于肾脏参与了代偿,则SB、BB降低,BE负值增大。当机体失代偿时,pH>7.45,若碱中毒得到机体的完全代偿时,pH可在正常范围内。
(四)对机体的影响
1.中枢神经系统功能障碍 急性呼吸性碱中毒时,其中枢神经系统的功能障碍除与γ-氨基丁酸含量减少、缺氧有关外,还与低碳酸血症引起的脑血管收缩、脑血流量减少有关。患者易出现头痛、眩晕、易激动、抽搐等症状,严重者甚至意识不清。
2.神经肌肉应激性增高 神经肌肉应激性增高与游离钙浓度降低有关。
3.低K+血症 低K+血症与细胞外液K+内移及肾排K+增多有关。
(五) 防治、护理的病理生理学基础
1.防治原发病,去除引起通气过度的原因。
2.吸入含CO2的气体 急性呼吸性碱中毒可吸入5% CO2的混合气体或用纸罩于患者口鼻,使吸入自己呼出的气体,提高PaCO2和H2CO3。
3.对症处理 有反复抽搐的病人,可静脉注射钙剂;有明显缺K+者应补充钾盐;缺氧症状明显者,可吸氧。
双重性酸碱平衡紊乱有酸碱一致性和酸碱混合性之分。此外还有两种形式三重性酸碱平衡紊乱。
酸碱一致性:呼酸、代酸;代碱、呼碱。酸碱混合性:呼酸、代碱;呼碱、代酸;代酸、代碱。 三重性酸碱平衡紊乱:呼酸、代酸、代碱;呼碱、代酸、代碱。
判断酸碱平衡紊乱的基本原则包括:①以pH判断酸中毒或碱中毒;②以原发因素判断是呼吸性还是代谢性失衡;③根据代偿情况判断是单纯性还是混合性酸碱失衡。