
低渗性脱水( hypotonic dehydration )的特征是失钠多于失水,血清钠浓度 < 135mmol/L (或 mEq/L ),血浆渗透压 < 280mmol/L 。
1.病因和发生机制
某些原因使机体丢失等渗性或低渗性体液,通常先发生等渗性或高渗性脱水。由于机体的代偿性反应,如引起口渴使大量饮水;低血容量使肾小球滤过率降低、近曲小管对水、钠重吸收增多,加上 ADH 分泌增多使远端肾单位重吸收水增加,其结果可使脱水“减轻”,并存在使细胞外液转变为低渗的倾向;对于各种原因引起的体液丧失,在治疗上只补水(如只予以饮水或输入葡萄糖液)而未注意补钠,也容易造成失钠比失水更多的状况。这些是导致低渗性脱水的基本原因与机制。使体液丢失的原因为:
(1) 肾外性原因:
① 消化液大量丢失(呕吐、腹泻或胃、肠吸引术); ② 体液大量在体腔内积聚(大量胸、腹水形成); ③ 经皮肤大量失液,如大量出汗(丢失低渗性体液)或大面积烧伤使血浆大量渗出(丢失等渗性体液)。
(2) 肾性原因:
① 水肿患者往往须限制钠盐摄入,在长期、大量使用排钠利尿药(如氯噻嗪、速尿、利尿酸等)时,利尿的同时抑制了髓襻升支对氯化钠的重吸收,使钠随尿液排出过多; ② 肾脏疾病,如慢性间质性疾病,当髓质结构破坏和髓襻升支功能障碍,钠随尿丢失增多;急性肾功能衰竭多尿期,肾小球滤过率开始增加而肾小管功能未恢复,水、钠排出增多;所谓失盐性肾炎( sodium losing nephritis ),因肾小管上皮细胞病变,对醛固酮反应性降低,钠的重吸收减少,肾排钠过多; ③ 肾上腺皮质功能不全,如 Addison 病,因醛固酮不足,使肾小管钠重吸收减少; ④ 过度渗透性利尿,如严重糖尿病或大量使用高渗葡萄糖、甘露醇、山梨醇等,水、钠经肾丧失过多。
以上原因在导致钠水丢失的情况下,如临床补液时不注意补钠,则可引起低渗性脱水发生。
2.低渗性脱水对机体的影响
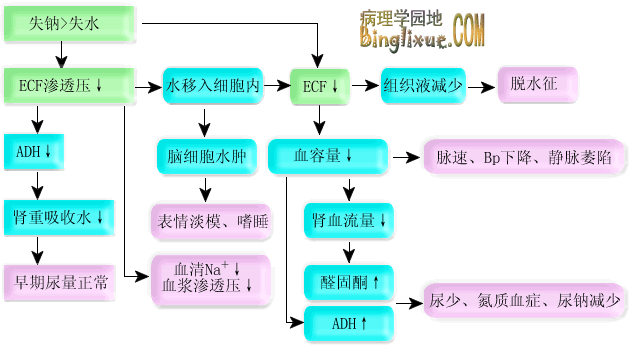
低渗性脱水时机体的基本变化是细胞外液明显减少和渗透压降低。由于细胞内液渗透压相对较高,水由细胞外向细胞内转移,使细胞外液更加减少,细胞内液增多,因而有发生细胞水肿的倾向;由于血液浓缩,血浆蛋白浓度增加,细胞间液被重吸收进入血管内的量增多,这虽有补充血容量的作用,但是使细胞间液的减少更加明显,患者有明显的脱水貌。
低渗性脱水对机体的影响表现为:
(1) 易出现循环障碍甚至休克:其机制为 ① 低渗性脱水在原发病因作用下,体液大量丢失。 ② 体液向细胞内转移,使细胞外液进一步减少。 ③ 细胞外液低渗抑制 ADH 分泌,使尿量增加或不减少。由于上述三方面原因,使血容量明显减少,很易引起循环功能障碍,发生休克(静脉塌陷、血压降低、脉搏细速、神志异常、尿量减少,甚至发生肾功能衰竭、氮质血症等)。
(2) 脱水体征明显:低渗性脱水时体液减少最明显的部位是细胞间液,因此患者较早出现皮肤弹性降低,眼窝下陷等体征(脱水貌)。在婴幼儿由于中毒性消化不良发生低渗性脱水时,可有“三凹”体征,即囟门凹陷、眼窝凹陷和舟状腹。
(3) 其它表现:低渗性脱水按失钠程度分成轻、中、重度三类。轻度低渗性脱水,血容量未明显减少,因细胞外液渗透压低, ADH 分泌减少,故尿量无明显降低;当血容量明显降低时,尽管细胞外液渗透压低, ADH 分泌以“血容量优先”原则可明显增加,使肾脏重吸收水增多,故出现明显少尿。低血容量所致肾素 - 血管紧张素 - 醛固酮系统( RAAS )激活和血钠降低,都可使肾上腺皮质球状带分泌醛固酮增加,因而除了由肾性原因而失钠者(尿钠可大于 20mmol/L )之外,一般地说,低渗性脱水时尿钠量很少(尿钠小于 10mmol/L )或无。低渗性脱水早期可无口渴(细胞外液低渗),中、后期当血管紧张素 II ( AGT II )水平增高时,患者也会有口渴。重症低渗性脱水有神志淡漠、嗜睡、昏迷等中枢神经系统症状,这与休克、酸中毒、脑细胞水肿引起的中枢机能障碍有关。